便失禁
『便失禁』で困っている人は日本に500万人ともいわれていますが、従来は十分な対策がとられているとはいえませんでした。 2017年に初めて刊行された「便失禁診療ガイドライン」により、便失禁の診療が大きく変わろうとしています。
■どの診療科でも便失禁の診断・治療が可能に
●便失禁ガイドラインが登場
便失禁とは、不意に、または無意識のうちに、便が漏れてしまう病気です。 このような症状で困っている人が、日本には500万人以上いると考えられています。 実際に困っている人は多いのですが、医療機関を受診する人は少ないようです。 「恥ずかしいから」と、受診を敬遠している人は多かったと考えられます。 一方、医師の側にも課題があったようです。便失禁については一般的な医学の教科書にはほとんど載っていないのです。 そのため、医療の現場で診療に必要な情報や知識が不足していたのです。 こうした現状を解消するため、日本初の「便失禁診療ガイドライン」が2017年2月に刊行されました。 このガイドラインの「目的」の項には、 「成人の便失禁診療に携わる専門医のみならず、外科医、内科医を含めた一般の医師および看護師を対象とし」と記載されています。 患者数が多いこともあり、専門医だけでなく、さまざまな診療科の医師が、便失禁診療を行えるようにしていく必要があると明記されています。
●排便の仕組み
胃や小腸で消化・吸収された食べ物は、初めは液状ですが、大腸で徐々に固形状になっていきます。 そして、肛門が閉まっているため、便は最終的には直腸に溜められます。 便の量が多くなると直腸壁を刺激し、その刺激は神経を通って脳に伝わります。こうして便意が生じます。 この時に肛門を締めている肛門括約筋を緩めると、思い通りに排便ができます。 ところが、肛門括約筋や肛門、直腸の働きが障害されたり、便意を感じる神経の働きが障害されたりすると、うまく排便をコントロールできなくなり、 便失禁が起きてしまうのです。
●便失禁の原因
- ▼肛門括約筋の衰え
- 加齢などで肛門を締める力が弱くなります。便失禁のなかで最も多い原因です。
- ▼分娩による肛門の損傷
- 出産時に肛門括約筋や、この筋肉に関連する神経が損傷します。
- ▼肛門や直腸の病気
- 痔が悪化したり、大腸癌などの手術で肛門や直腸が変形したりします。
- ▼過敏性腸症候群
- 過敏性腸症候群とは、腸の蠕動運動や便意がを感じる自律神経が障害される病気です。
このように便失禁には多くの原因が関連しているため、治療はさまざまな診療科に分かれて行われていました。 このガイドラインが登場したことにより、どの診療科でも、標準的な初期の診断・治療が行えるようになることが期待されています。
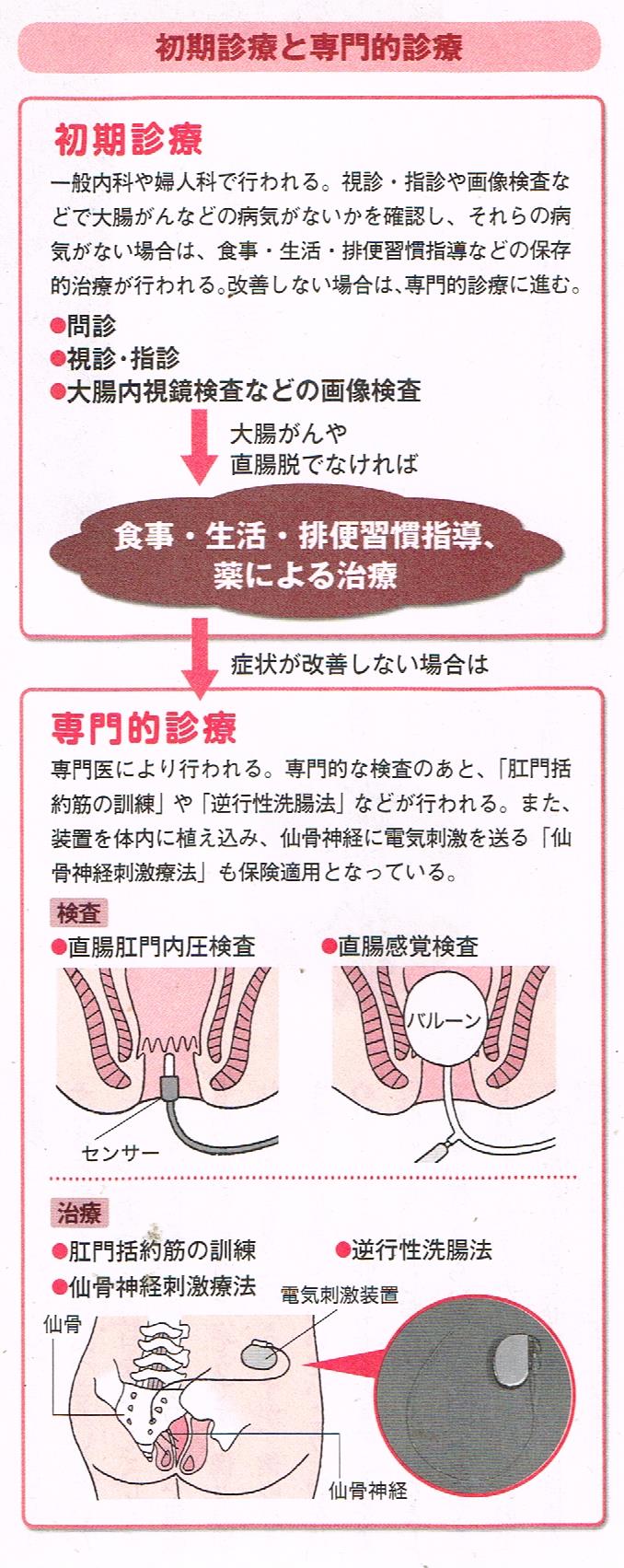
■初期診療と専門的診療の2段階に分かれる
このガイドラインの一番の特徴は、一般内科や産婦人科などが行う「初期診療」と、
消化器外科や肛門科などの専門医が行う「専門診療」にに分かれている点です。
なぜ2段階に分かれているのかといえば、便失禁の患者さんは500万人ともいわれており、専門医だけでは十分に対応することが難しいからです。
そこで、一般内科や婦人科の医師なども含め、患者さんを最初に診る医師が、初期診療を行うことになります。
そして、初期診療で十分に改善しない場合には、そのままの治療を続けるのではなく、
専門的診療に移行するという流れになっています。初期診療では、便失禁の程度や生活への影響を問診し、肛門や直腸の状態を確認し、
大腸内視鏡などの画像検査を行います。それにより、例えば大腸癌や直腸脱など、原因となる病気がないかどうかを調べます。
確認できる病気がなければ、食事・生活・排便習慣指導と、薬による治療が行われます。
こうした治療の効果について調べた研究があります。国内の施設で、便失禁の症状がある患者さんに対して治療が行われ、
どのくらいの人に改善がみられたかが調べられたのです。それによると、食事・生活・排便習慣指導では、44%の人に症状の改善がみられました。
薬による治療では、ポリカルボフィルカルシウムの内服で74%の人の症状が改善し、ロペラミド塩酸塩の内服では88%の人が改善していました。
つまり、生活などの指導で半数近い患者さんに改善が見られ、薬による治療では9割近くの患者さんに改善が見られたことになります。
多くの患者さんが、初期診療を受けることによって、症状が改善しているのです。
- ▼食事・生活・排便習慣指導
- 便が柔らかすぎると便失禁が起きやすいです。 そこで便の状態をよくするために食物繊維を摂り、 下痢の原因になるアルコールやカフェインなどは控えるようにします。 また、直腸に便が溜まっていなければ失禁は起きないので、外出前や就寝前に排便しておくようにします。
- ▼薬による指導
- ポリカルボフィルカルシウムは、高分子ポリマーを含む薬で、腸の中で水分を吸って膨らみ、下痢を防いだり、便を固形化したりする働きをします。 ロペラミド塩酸塩は下痢止めの薬で、下痢を抑えることで、便失禁を起きにくくします。
■初期診療で改善されない場合は専門的診療へ
初期診療で便失禁の症状が十分に改善されない場合には、専門的な診療へと進むことになります。
●まずは専門的な検査を行う
肛門や直腸への機能を調べるため、直腸肛門内圧検査や直腸感覚検査など、専門的な検査が行われます。 直腸肛門内圧検査は、肛門内にセンサーを入れ、肛門を締める強さを調べる検査です。 直腸感覚検査は、直腸内にバルーンを入れ、これを少しずつ膨らませていく検査で、最初に便意を感じた時と、 便意を我慢できなくなった時のバルーンの容量から、直腸の感覚を調べることができます。
●専門的な治療
検査の結果に応じて、専門的な治療が行われます。
- ▼肛門括約筋の訓練
- 肛門括約筋などの力が弱くなっている場合には、肛門括約筋を鍛える、つまり肛門を締める力を強化する訓練が行われます。 骨盤底筋体操とも呼ばれます。
- ▼逆行性洗腸症
- 専用の器具を用いて時間をかけて洗腸し、便失禁の原因となる便を出してしまう治療法です。 便を出してしまうことで、便失禁の心配なく外出したり、行事に参加したりすることが可能になります。
- ▼仙骨神経刺激法
- 背骨の一番下にある仙骨には、仙骨孔という孔が開いていて、ここから神経が出ています。これが仙骨神経です。 仙骨神経の一部は、肛門や直腸のほうに伸びていて、肛門や直腸の感覚や働きに関係しています。 そのため、この神経の働きが衰えることで、便失禁が起きることがあります。 そのような場合には、仙骨神経を電気で刺激することによって、神経の働きを改善させるのがこの治療法です。 2014年に便失禁の治療に対して保険適用となりました。 電気刺激装置は、心臓のペースメーカーのように体内に植え込まれます。治療は2段階の手術に分けて行われます。 まず第1段階の手術として、全身麻酔でリード線のみを仙骨神経に接触させて入れます。 リード線は体外の刺激装置と接続して、仙骨神経に電気刺激を送り続けます。 これを試験的に1~2週間継続し、改善が見られた患者さんにだけ、第2段階の手術として、刺激装置を体内に植え込む手術が行われます。 位置は背中側の臀筋の上部です。 試験的な刺激で効果があり、刺激装置を植え込む患者さんは約9割いて、第1段階の手術で効果が得見られない患者さんが約1割います。 効果が見られなかった患者さんは、リード線を取り除くことになります。 この治療を受けられるのは、生活指導や薬による治療で効果がなかった人や、適応できなかった人に限られます。 仙骨神経刺激療法を行う医師や施設は限られており、生活指導や薬の治療についても詳しいことが求められます。
ガイドラインが刊行されたことで、今後、便失禁の診療が大きく変わると期待されています。 患者さんには、「便失禁という病気があり、治療する方法がある」ということを知ってもらいたいです。 便失禁について、気軽に医師に相談できるような取り組みが始まっています。